由股骨头下至股骨颈基底部之间的骨折称股骨颈骨折,是老年常见的骨折之一。尤以老年女性较多。由于老年人股骨颈骨质疏松脆弱,且承受应力较大,所以只需很小的旋转外力,就能引起骨折。老年人的股骨颈骨折几乎全由间接暴力引起,主要为外旋暴力,如平地跌倒、下肢突然扭转等皆可引起骨折。少数青壮年的股骨颈骨折,则由强大的直接暴力致伤,如车辆撞击或高处坠落造成骨折,甚至同时有多发性损伤。
一、解剖特点
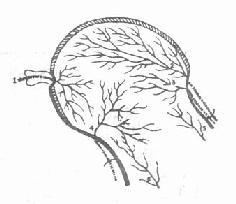
股骨颈长约5厘米,中段细,基底部粗。股骨颈与股骨干构成的角度叫颈干角或称内倾角,约为125°~130°。颈干角大于正常为髋外翻,小于正常为髋内翻。股骨颈的长轴与股骨的冠状面形成的角度称为前倾角,正常为12°~15°,股骨头的血液供给有三个来源:①园韧带支:园韧带内小动脉,来自闭孔动脉,供应头内下小部分血运,又称内上骺动脉,在老年人此动脉逐渐退变而闭锁。②骨干滋养动脉升支,对股骨颈血液供给很少,仅及股骨颈基部。③关节囊支:来自旋股内、外侧动脉的分支,是主要血液供给来源。旋股内侧动脉来自股深动脉,在股骨颈基部关节囊滑膜反折处,分成三组血管进入股骨头,即骺外侧动脉、干骺端上侧动脉及干骺端下侧动脉分别由上下方距离股骨头边缘下0.5厘米处进入股骨头,在股骨头内互相交通,骺外侧动脉供应股骨头4/5~2/3区域血运(图3-52)。旋股外侧动脉也来自股深动脉,它的血供量少于旋股内侧动脉。旋股内、外侧动脉的分支在股骨颈基底组成一个动脉环。旋股内侧动脉损伤是导致股骨头缺血性坏死的主要因素(图3-53)。所以股骨颈骨折,必须尽早解剖复位,良好的固定,才有可能从股骨颈基部重建骨内血液循环,使股骨头颈连接,恢复股骨头内血液供给,减少创伤后股骨头缺血性坏死的发生。
 |
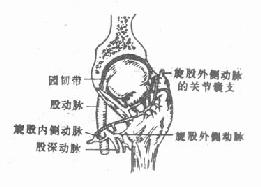 |
| 图3-52 股骨头的血液供应 | 图3-53股骨头的血液供应 |
| 1 小凹动脉 2 骺外侧动脉 | |
| 3 干骺端上侧动脉4 干骺端下侧动脉 | |
| 5、6 滋养动脉升支 |
二、骨折类型及移位
股骨颈骨折大多数是外旋暴力所引起的螺旋形骨折或斜形骨折。随着受伤姿式,外力方向及程度不同,在X线投影上出现不同部位、角度和移位。股骨颈骨折可区分为四种类型,与治疗和预后有较密切的关系。
(一)按骨折两端的关系分为:外展型,股骨头外展,骨折上部嵌插,头与颈呈外展关系,侧位片股骨头无移位和旋转,又称嵌入型,最为稳定;中间型、X线正位片同外展型,而侧位片可见股骨头后倾,骨折线前方有裂隙,实为过渡到内收型的中间阶段;内收型,两骨折端完全错位,又称错位型。
(二)按骨折部位分为:①头下型,全部骨折面均位于头颈交界处,骨折近端不带颈部,此型较少见。②头颈型,骨折面的外上部分通过头下,而内下方带有部分颈内侧皮质,呈鸟嘴状,此型最多见。③经颈型,骨折面完全通过颈部,此型甚为少见,有人认为在老年病人中几乎不存在这种类型。④基底型,骨折面接近转子间线。头下型、头颈型、经颈型均系囊内骨折;基氏型系囊外骨折,因其血运好,愈合佳,与囊内骨折性质不同,故应列入股骨粗隆部骨折。
(三)Pauwels分类法:依骨折线与股骨干垂直线所成的角度分为:Ⅰ型,<30°;Ⅱ型,30°~50°,>50°。骨折线之倾斜度愈大,愈不稳定。小于30°,骨折面互相嵌压,位置稳定,易愈合;大于50°者,承受剪式应力较大,位置不稳,预后不佳。但此角度的测量应将骨折远端置于内旋位,消除前倾角之后,才能准确测量,故在复位前应用价值不大。
(四)Garden分类法:依错位程度分为:Ⅰ型,无错位;Ⅱ型,轻度错位;Ⅲ型,头外展,远端上移并轻度外旋;Ⅳ型,远端明显上移并外旋。
三、临床表现及诊断
(一)老年人跌倒后诉髋部疼痛,不敢站立和走路,应首先想到股骨颈骨折的可能。
(二)体征方面有以下几种表现:
1.畸形:患肢多有轻度屈髋屈膝及外旋畸形(图3-54)。
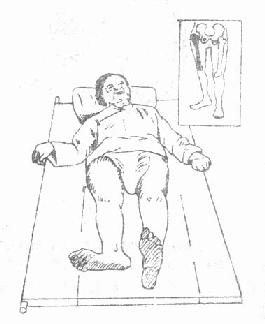
图3-54股骨颈骨折伤肢的典型外旋畸形
2.疼痛:髋部除有自发疼痛外,活动患肢时疼痛较明显。在患肢足跟部或大粗隆叩打时,髋部也感疼痛。在腹股沟韧带中点的下方常有压痛。
3.肿胀:股骨颈骨折多系囊内骨折,骨折后出血不多,又有关节囊和丰厚肌群的包围,因此,外观上局部不易看到肿胀。
4.功能障碍:移位骨折病人在伤后就不能坐起或站立。但也有一些无移位的线状骨折或嵌插骨折病人,在伤后仍能走路或骑自行车。对这些病人要特别注意,不要因遗漏诊断而使无移全的稳定骨折变为移位的不稳定骨折。这样的例子在临床上还是不少的。
5.患肢短缩:在移位骨折,远段受肌群牵引而向上移位,因而患肢变短。
四、其他检查方法
患侧大粗隆升高,表现在:1.大粗隆在髂一坐骨结节联线之上;2.大粗隆与髂前上棘间的水平距离缩短,短于腱侧。X线照片能明确诊断。特别是髋坐关节正、侧位片,可确定骨折类型、部位、移位情况以及治疗方法的选择。
五、治疗
在选择治疗方法以前,首先要了解伤者的全身情况,特别是老年人要注意全面检查,血压、心、肺、肝、肾等主要脏器功能,结合骨折全面考虑。
股骨颈骨折的几种治疗方法:1.外固定:适用于外展型和中间型骨折,一般多采用患肢牵引或抗足外旋鞋8~12周,防止患肢外旋和内收,约需3~4个月愈合,极少发生不愈合或股骨头坏死。但骨折在早期有错位的可能,故有人主张以采用内固定为妥。至于石膏外固定已很少应用,仅限于较小的儿童。内固定适应证最广。对绝大部分内收型骨折均适用。一般约需4~6个月愈合,骨折愈合后仍应继续观察直至术后五年,便于早期发现股骨头缺血坏死。
2.内固定:目前有条件的医院在电视X光机的配合下,采用闭合复位内固定,如无X光机设备,亦可采用开放复位内固定。在内固定术之前先行手法复位(图3-55),证实骨折断端解剖复位后再行内固定术。内固定的形式很多,归纳约有以下几种类型:①Smith-Petersen三刃钉内固定(图3-56):自1929年Smith-Petersen首次创用三刃钉以来,使股骨颈骨折的疗效显著提高,至今仍为常用的内固定方法之一。②滑动式内固定(图3-56):现有各种不同式样的压缩钉或针。压缩钉或针可在套筒内滑动,当骨折线两侧有吸收时,钉向套筒内滑动缩短以保持骨折端密切接触,早期承重更利于骨折端的嵌插。③加压式内固定(图3-56):此种内固定物带有压缩装置,能使骨折端互相嵌紧以利愈合。常用的有Charnley带有弹簧的压缩螺丝钉和Siffert使用的螺丝栓(Corkscrew Bolt)等。④多针(或钉)内固定(图3-56):根据股骨上端骨结构和生物力学原则分别插入2~4根螺丝钉或钢钉,不但固定牢靠,而且可减少对股骨头的损伤。如Moore或Hagia针等。总之,目前的内固定形式多种多样。
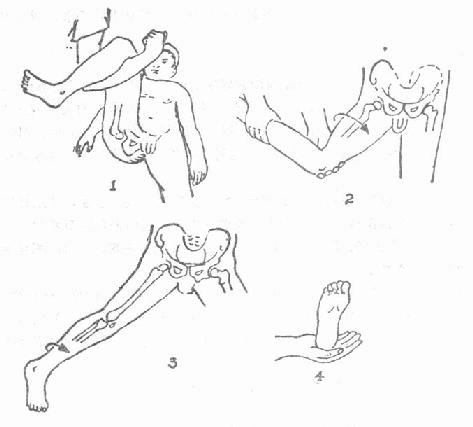
1 屈髋及至90°,沿股骨干纵轴向上牵引;2内旋、外展患肢
3 保持内旋外展,将下肢伸直; 4骨折复位后,下肢不外旋
图3-55 股骨颈骨折复位手法
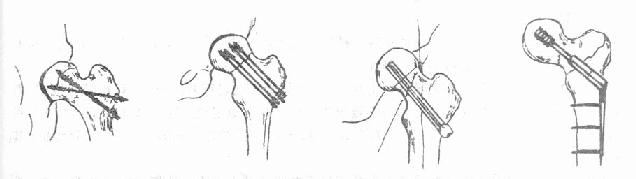
三刃钉内固定滑动式内固定加压式内固定多针内固定
图3-56 股骨颈骨折内固定方式
3.内固定同时植骨:对于愈合较困难或陈旧性骨折,为了促进其愈合,于内固定同时植骨,植骨方法有两种:①游离植骨:如取腓骨或胫骨条由大转子下插入股骨头,或用松质骨填充骨缺损等。②带蒂植骨:较常用的是缝匠肌蒂骨瓣植骨术。随着显微外科技术的进展,已开展带血管蒂植骨术。如旋髂深动脉骨瓣的骨移植术。
4.截骨术:对于愈合较为困难或一些陈旧骨折可有选择施行截骨术,如转子间截骨术或转子下截骨术。截骨术具有手术操作易,患肢缩短少,有利于骨折愈合和功能恢复等优点。
5.人工关节置换术:适应于老年人的头下型股骨颈骨折。陈旧性股骨颈骨折,骨折不愈合,或股骨头缺血性坏死,如病变局限在头或颈部,可行股骨头置换术,如病变已损坏髋臼,需行全髋置换术。目前较少常用的人工髋关节类型有钴合金珍珠面人工股骨头,注氮钛合金微孔面人工股骨头,双动中心锁环型人工股骨头等,髋臼损害的用高分子聚乙烯人工臼置换,临床应用均取得较好的效果。
六、愈后
(一)股骨颈骨折的愈合问题
股骨颈骨折愈合较慢,平均需5~6个月,而且骨折不愈合率较高,平均为15%左右。影响骨折愈合的因素和年龄、骨折部位、骨折类型、骨折和移位程度、复位质量以及内固定坚强度有关。
股骨颈骨折不愈合在临床上表现为患部疼痛,患肢无力和不敢负重。在X线上则有下列表现:(1)骨折线清晰可见;(2)骨折线两边骨质内有囊性改变;(3)有的病人,骨折线虽看不见,但在连续照片过程中,股骨颈继续吸收变短,以致三翼钉向内突入髋臼或尾部向外退出;(4)股骨头逐渐变位,股骨颈内倾角逐渐增加。
已发现有不愈合现象的病人,经过适当保护和处理,如限制患肢负重,减少患肢活动等,骨折仍有愈合可能。
(二)股骨头缺血性坏死的问题
股骨头缺血性坏死,仍然是一个严重而尚未解决的问题。无论骨折是否愈合,均可发生坏死。根据文献统计,坏死率一般在20~35%。坏死的范围可能累及股骨头的大部或一小部分。初期多发生在股骨头的外上方,其他坏死区的骨质则保持相对致密,或因受压而变扁塌陷,甚至碎裂。股骨头坏死出现的时间最早在伤后2~3个月,最迟可达5年,一般认为术后继续观察的时间不得少于两年。
股骨头是否会发生缺血性坏死,主要决定于股骨头血管的破坏程度,和侧枝循环的代偿能力(经过圆韧带内骺动脉的代偿作用)。股骨干滋养血管中断,但因来自关节囊的血运存在,也不致发生坏死。头下及头颈骨折移位较多者,以上两条血管都已遭到破坏,因此坏死率较高。
(三)股骨颈骨折功能恢复情况
股骨颈骨折功能恢复情况不如其他骨折。一般说来,虽经妥善的治疗,只有约一半(50%)的病人,能够获得满意的功能恢复一走路方便,不痛、蹲坐自如。约有15%的病骨折不愈合。约20~35%的病人股骨头发生坏死。还有一部分病人伤后出现髋关节创伤性关节炎的改变。
