麻疹
麻疹是一种传染性很强的病毒性传染病,症状明显,皮疹具有特殊性。
麻疹主要通过病人咳出的飞沫经呼吸道传染。皮疹出现前2~4天至皮疹消退前,病人的飞沫最具有传染性。
在麻疹疫苗广泛接种前,麻疹每2~3年流行一次,特别好发于学龄前及学龄儿童。其间可在少数地区局部流行。
目前,麻疹暴发流行于曾经预防接种过麻疹疫苗的十多岁的青少年,也发生在儿童(未免疫的学龄前或学龄儿童,以及12个月以下难以免疫的婴儿)。母亲患过麻疹或预防接种过麻疹疫苗可以使胎儿具有免疫力。这种免疫力最多可维持到出生后一年内,此后的婴儿对麻疹的易感性增高。患过麻疹后可获得终生免疫。
【症状和诊断】
麻疹的症状一般出现于感染后7~14天。病人首先出现发热、流涕、咽喉痛、干咳及眼结膜充血。2~4天后口腔粘膜上出现少数灰白色的斑点(麻疹粘膜斑)。症状出现3~5天后皮疹逐渐出现。皮疹首先出现在额部及耳后,逐渐向颈部扩展,1~2天内遍布全身。皮疹为不规则的红色斑丘疹。在高峰期,病人症状明显,皮疹广泛,体温增高可达40.0℃。3~5天后体温下降,病人症状减轻,皮疹很快消退。根据典型的症状和体征即可诊断,没有特殊的检验方法。
预后和并发症
对于健康和营养状况良好的儿童,麻疹很少造成严重的后果。然而,常可并发细菌感染,如肺炎或中耳炎,尤其是婴儿并发肺炎者更为常见。麻疹患者常并发链球菌感染。也可使患儿血小板减少,出现淤斑或出血倾向,但较少见。
在大约1000~2000例患者中可并发一例脑炎。并发脑炎者通常在皮疹出现2天至3周后出现高热、惊厥和昏迷。病程可能短暂,1周内即康复;也可较长,并最后导致严重的脑损害或死亡。在极少数病例中,可并发严重的亚急性硬化性全脑炎,而导致整个大脑受到损害。这种并发症可发生在麻疹后数月甚至数年。
【预防和治疗】
麻疹疫苗是儿童的一种计划免疫接种疫苗。麻疹疫苗通常与腮腺炎及风疹疫苗联合使用,注射于臀部或上臂肌肉内。
麻疹患儿应保持在温暖和舒适的环境中。扑热息痛或布洛芬可用以退热。如果并发细菌感染,需使用抗生素。
亚急性硬化性全脑炎
亚急性硬化性全脑炎是一种进行性的,通常是致命的疾病。这是一种少见的麻疹并发症。发生在麻疹出现后的数月或数年之后,并且引起智力损害、肌肉的痉挛和癫痫发作。
亚急性硬化性全脑炎可能是由于麻疹病毒感染大脑而引起的。这种病毒可能在麻疹感染期侵入大脑,并且长时间潜伏于大脑中不引起病症。但是,这些潜伏的病毒能在不明原因的情况下复活,并引发亚急性硬化性全脑炎。有极少数的病例为未患过麻疹者,在接种麻疹活疫苗后发生亚急性硬化性全脑炎。
亚急性硬化性全脑炎的发病人数,在美国和西欧呈下降趋势。男性患病率高于女性。
【症状和诊断】
亚急性硬化性全脑炎常发生在20岁以下的儿童和青年。通常,首先出现的症状是学习成绩不佳、健忘、脾气暴躁、注意力不集中、失眠、产生幻觉;接着,出现突然的上肢、面部、身体的肌肉痉挛。最终整个身体都将受影响,产生异常的、不能控制的肌肉运动,并会出现智力减退,发生语言障碍。随后肌肉日益僵硬,出现吞咽困难。病人尚可能失明。在最后的阶段,病人体温升高、血压和脉搏出现异常。
医生依据症状可作出初步诊断,并通过以下检查结果得到进一步证实:血液检查,显示麻疹病毒抗体水平偏高;脑电图(EEG)不正常;MRI、CT显示脑的不正常。
【预后和治疗】
患此病后可能在1~3年内死亡。死因通常是全身衰竭和肌肉张力失调继发的肺炎。
没有任何办法能阻止该病的进一步恶化。抗惊厥药物可能控制或减轻发作。
风疹
风疹是一种病毒感染所致的传染性疾病,其症状如关节疼痛和皮疹较轻微。
风疹经呼吸道传染,系通过患者咳出含有风疹病毒的飞沫传播。频繁地接触患者也会感染该病毒。患者在皮疹出现前1周到皮疹消失后1周都具有传染性。出生前已被感染这种病毒的婴儿,在出生后数月中仍有传染性。
风疹的传染性比麻疹低,大多数儿童不会被感染。然而,风疹也是很严重的,特别是对孕妇。在怀孕的前16周(特别是前8~10周)被感染的妇女,可能会流产、死产或生下一个先天缺陷儿。大约有10%~15%的年轻妇女没有患过风疹,因此她们如在怀孕初期患风疹,则其所生婴儿有先天缺陷的可能性很大。
本病在春季流行,为无规律、间隔地发生。大流行约6~9年发生一次。在美国,风疹患者和出生已被感染了该病毒的婴儿数量,从1988年开始上升,1991年达到高峰,目前这种病例已很少见。患过一次风疹就会获得终生免疫。
【症状和诊断】
症状大约出现在感染后14~21天。最初1~5天,患儿感到轻微不适,颈部和枕后淋巴结肿大,偶有关节疼痛。在患病初期,咽喉充血但不疼痛。无论是青少年或成人,这些初期的症状都十分轻微或许根本没有。皮疹首先出现在面部和颈部,并很快蔓延到躯干、手臂和腿上。皮疹大约持续3天。皮疹出现时伴有轻微的皮肤发红(潮红),以面部最为明显。在口内软腭上可出现玫瑰色的细小斑点,最后小斑点互相融合及变红,并蔓延至口腔的后部。
根据典型的症状即可作出诊断。然而,大量的风疹病例被误诊,或者由于症状轻微而被忽略。检查血液中风疹病毒抗体的水平可以确定诊断,这对孕妇来说是很必要的。
预后和并发症
大多数患风疹的儿童都能完全康复。男性成人和青少年可能有短暂的睾丸疼痛。1/3的女性患者有关节炎或关节疼痛。极少数病例可并发中耳炎。脑炎是一种极少见的,但致命的并发症。风疹对于孕妇来说是十分严重的,可导致胎儿先天缺陷、死产或流产。
【预防和治疗】
接种风疹疫苗是儿童计划免疫之一。风疹疫苗通常与流行性腮腺炎和麻疹疫苗联合,肌肉注射。
风疹的症状通常不十分严重,一般不需要治疗。并发中耳炎的治疗一般采用抗生素,而脑炎则无法治愈。
进行性风疹全脑炎
进行性风疹全脑炎是一种极少见的、发生在先天缺陷儿童中的进行性脑功能障碍。这种缺陷是由于母亲在怀孕期间感染风疹病毒引起的。
胎儿感染风疹病毒会发生先天缺陷,例如:耳聋、白内障、小头畸形、精神发育迟缓。此外,风疹病毒还会潜伏于胎儿大脑中处于休眠状态。婴儿出生及长大后,特别是在青春期初期该病毒可重新复活,引起进行性肌强直(痉挛状态)、共济失调、智力衰退和癫痫。患者血液检查会显示风疹病毒抗体的水平较高,CT和MRI会显示大脑的异常。进行性风疹全脑炎难以治愈。
幼儿急疹
幼儿急疹是由病毒感染所致的、以婴幼儿高热和皮疹为特征的传染性疾病。
幼儿急疹常发生于春秋两季,有时会出现局部地区的小流行,通常是由疱疹病毒中的6型疱疹病毒所引起。
【症状和诊断】
症状可能在受感染后5~15天出现。患儿骤然出现39.5~40.5℃的高热,并持续3~5天。惊厥常发生于发热初期。除高热外,患儿一般情况通常良好。可有颈部、耳后和枕部淋巴结肿大,以及脾脏轻度肿大。发热通常在第四天骤退。
退热后,大约有30%的儿童会出现皮疹。皮疹为红色扁平的斑疹,但亦有凸起的丘疹;胸腹部密集,面部和四肢稀疏;不发痒。皮疹持续几小时至2天。
医生根据症状即可作出诊断,一般不需要进行抗体检查和病毒分离。
【治疗】
对症治疗十分必要。退热,特别是有高热惊厥时非常重要。退热可用扑热息痛或布洛芬。儿童和青少年不宜服用阿司匹林,因为阿司匹林可诱发儿童患雷耶综合征(见第263节)。
传染性红斑
传染性红斑是一种病毒性传染病。患儿出现红斑和皮疹,全身症状轻微。
传染性红斑由人微小病毒B19引起,多发生于春季,常可在少儿和青少年中形成局部流行。一般认为本病主要经呼吸道传播。该病也可由母体在怀孕期间传染给胎儿,引起死产或严重贫血,以及引起胎儿的严重水肿。
【症状、诊断和治疗】
潜伏期为4~14天。症状的个体差异很大。患儿的典型症状是低热、轻微不适,在脸颊部出现较硬的、融合的红斑(“被打耳光”样外观)。1~2天内出现皮疹。多见于手臂、腿和躯干,掌心和足底少见。皮疹为斑丘疹,无瘙痒感,有融合倾向,形成微隆起的斑块,一般在手臂和裸露部位较为密集,因为皮疹暴露在阳光下会更加严重。
病程常为5~10天,但皮疹可能在几周后复发。阳光照射、运动、高温、发热或情绪紧张会使皮疹加重。有时,成人会有持续数周或数月的轻微关节疼痛和肿胀。
医生根据特殊的皮疹形态作出诊断。血液检查可证实该病毒。本病仅需对症治疗以减轻症状。
水痘
水痘是一种病毒性传染病,其临床表现为出现很具特征的皮疹,包括扁平的斑疹、突出皮肤表面的丘疹、水疱和结痂。
水痘的传染性很强,为通过空气中携带着水痘-带状疱疹病毒的飞沫传播。水痘患者在症状出现初期传染性最强,而且其传染性要一直持续到最后一个水疱结痂。故应隔离感染者,以免传染未患过水痘的人。
患过水痘的病人会产生免疫并且不会重新感染该病毒。然而,水痘-带状疱疹病毒会在水痘感染初期以后潜伏在人体内,以后可能会被重新激活,引起带状疱疹(见第186节)。
【症状和诊断】
症状可能在感染后10~21天出现。10岁以上儿童的最初症状是轻微的头痛、中等度发热,并且觉得身体不适。更小一些的儿童通常没有这些症状,成年人的症状通常更严重。
大约在初期症状出现24~36小时后,会出现小而扁平的红色斑点状皮疹。不久,这些皮疹便会突出皮肤表面,然后形成圆形的水疱,水疱周围有红晕并伴有发痒,最后结痂。整个过程持续6~8小时。水痘疱疹分批出现,从第5天起就不再出现新的皮疹,到第6天大部分的水疱都已结痂,结痂大多会在20天以内脱落。
除严重病例皮疹遍及全身外,皮疹在面部和四肢相对较少。如果患者出疹很少,则通常出现在躯干上部。水痘皮疹也经常出现在头皮上。口腔内的皮疹则会很快破裂而形成溃疡,使吞咽时感到疼痛。溃疡也可以出现在眼睑、上呼吸道、直肠和阴道中。喉和气管中的皮疹偶尔会引起严重的呼吸困难。颈部的淋巴结会肿大并有触痛。本病的严重期通常持续4~7天。
医生通常可以根据典型的皮疹和其他症状确定诊断,一般不需要进行血液抗体水平检查和实验室病毒分离。
【并发症】
儿童通常会完全康复。然而,成人感染本病可能是十分严重的,甚至是致命的,特别是免疫系统功能低下者(儿童和成人)。
水痘-带状疱疹病毒引起的肺炎是一种严重的并发症,成人、新生儿和免疫功能低下的患者更易并发这种肺炎。可能会引起心肌炎,并且出现心脏杂音。并发关节炎可引起关节疼痛。也可能并发肝炎,但通常并没有症状。在极少的患者中会出现组织内出血。皮肤溃疡并发细菌感染后,会引起丹毒、脓皮病和大疱性脓疱病。
脑炎是发生在本病即将痊愈或痊愈后1~2周的一种并发症,发生的可能性低于1/1000。脑炎会引起头痛、呕吐、行走不稳、意识模糊、癫痫发作。尽管脑炎可能是致命的,但对于完全恢复者的预后通常良好。雷耶综合征是一种少见但十分严重的并发症,主要发生在18岁以下的患者,并且常发生于皮疹出现后3~8天。
【预防和治疗】
一种疫苗对预防水痘有效。对没有接受过预防接种者和容易发生并发症如免疫功能低下者,可注射抗水痘病毒的抗体(带状疱疹免疫球蛋白或水痘-带状疱疹免疫球蛋白)。
症状轻微的病例,仅需进行对症治疗。皮肤湿敷可减轻痒感,以避免因搔抓而引起的感染扩散和留下瘢痕。为了避免细菌感染应注意清洁,经常用肥皂清洗皮肤,保持手的干净,剪指甲以减轻抓搔程度,衣服应该保持清洁、干爽。
有时可使用止痒药物,例如抗组胺类药。如果发生细菌感染,则需使用抗生素。如病情十分严重,应使用抗病毒药物阿昔洛韦。
流行性腮腺炎
流行性腮腺炎是一种病毒性传染病,会引起腮腺肿大和疼痛。这种感染尚可能影响其他器官,尤其是成年患者。
流行性腮腺炎由腮腺炎病毒引起。这种病毒属于副粘液病毒属,类似于麻疹病毒。通过打喷嚏或咳出含有病毒的飞沫传播,也可因直接接触被感染者唾液污染的物品而传染。
流行性腮腺炎的传染性低于麻疹和水痘。在人口稠密地区,全年均可发生,但通常在冬末至初春流行。当大量易感者集中时,可发生大流行。虽然腮腺炎可发生在任何年龄,但发病最多的是5~15岁的儿童,2岁以下的儿童很少见。感染一次腮腺炎病毒就可产生终生免疫。
【症状和诊断】
病毒感染唾液腺。感染后14~24天出现症状。在未见唾液腺肿大之前,可有畏寒、头痛、厌食、不适和轻度到中度发热,持续12~24小时;但有25%~30%的患者无这些症状。流行性腮腺炎最早的症状是咀嚼和吞咽时疼痛,尤其是吞咽酸性液体例如柠檬汁时。触摸时感腺体柔软。随着病情进展,体温通常升至39.5~40.5℃。第二天,腮腺及周围组织肿大最显著。
当患者唾液腺肿大时,医生会对是否流行性腮腺炎进行确诊。如果正值流行期,则可确诊。在其他时期,则应进行检查以排除其他可能性。实验室检查可以确定腮腺炎病毒及其抗体。但是,诊断通常并不需要通过这些检查。
流行性腮腺炎患儿
流行性腮腺炎患儿很可能在耳与下颌角之间出现触痛性肿胀。
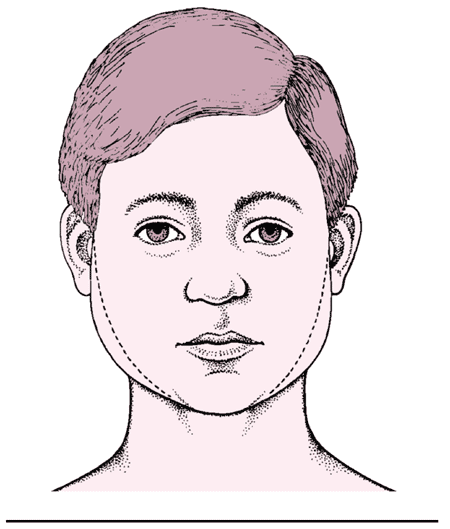
预后和并发症
大多数患儿会痊愈,但有极少数病例,会在康复2周后复发。
流行性腮腺炎除了唾液腺受累外,还会影响其他器官,特别是在青春期后患该病。并发症可能在唾液腺肿大之前、之后或与其同时出现,也可在唾液腺没有肿大的情况下发生。
青春期后男性患者,大约有20%会发生单侧或双侧睾丸炎。在治疗过程中,睾丸可能会出现萎缩,但极少造成睾丸永久性的损伤。双侧睾丸受损伤将会引起不育。另一种极少见的并发症是在女性患者中出现的单侧或双侧卵巢炎症。会引起轻微的腹痛,但很少会造成不孕。
腮腺炎能并发脑炎或脑膜炎,通常表现为头痛、颈强直、嗜睡、昏迷或惊厥。大约有5%~10%的腮腺炎患者会引发脑膜炎,大部分患者能够完全康复。大约400~6000个病例中会出现1例全脑炎,这种患者很可能发生永久性的神经或大脑损伤,例如神经性耳聋或面部肌肉瘫痪。这两种损伤在同一患者中通常只发生一种。
胰腺炎通常发生在第一周末。表现为轻微或严重的恶心、呕吐并伴有腹痛;症状一周左右消失,患者完全康复。
还可能并发其他器官的炎症。例如:肾炎,患者会排出大量稀释的尿液;关节炎,引起一处或多处关节疼痛。
【预防和治疗】
预防接种是预防儿童流行性腮腺炎的一种常规方法。通常为用腮腺炎-麻疹-风疹联合疫苗肌肉注射。
感染一旦发生,病程则难以避免。由于咀嚼疼痛,故应食用软食。酸性食物和液体例如柠檬汁,会引起唾液腺分泌唾液增加而加剧疼痛。对于头痛和不适可使用止痛药,如扑热息痛和布洛芬。由于阿司匹林可能引发雷耶综合征,因此不应给儿童和青少年服用。
并发睾丸炎的患者应卧床休息,使用阴囊托以减轻张力,应用冷敷可以减轻疼痛。
如果并发胰腺炎引起严重的恶心和呕吐症状,应静脉输液。
呼吸道合胞病毒感染
呼吸道合胞病毒感染是一种肺部的病毒性传染病。
呼吸道合胞病毒通常在春季和秋末引发肺部疾病的流行。感染主要通过飞沫传播,接触患者或已被污染的物体亦可感染。呼吸道合胞病毒是引起婴幼儿肺部感染,包括毛细支气管炎和肺炎的主要病原。婴儿肺部感染是十分严重甚至是致命的。即使是年龄稍大的患者或是患有慢性肺部疾病的患者仍会出现严重的症状。健康的成人和年长儿也会患轻度或中度的肺部感染。肺部感染仅能产生不完全免疫,因此可能反复地感染该病。然而,再次发生的呼吸道合胞病毒感染较首次轻微。
【症状和诊断】
症状可能在被感染后2~8天出现。初起症状为流涕和咽喉痛,数日后便出现呼吸困难、喘气和咳嗽。婴儿则伴有发热。成人和年长儿症状较轻微,仅类似于流行性感冒或毫无症状。曾经感染过该病毒的患者的症状也较轻微。小儿和本身患有疾病特别是呼吸系统疾病者,症状较严重。
医生通常依据症状作出诊断。血液检查能确定病毒和抗体,但极少需要进行血液检查。
【预后和治疗】
年长儿和成人可在没有接受治疗的情况下,平均于症状出现9天以后康复。然而,幼小的或是患有严重疾病的患者病程会持续很长一段时间,并且需要住院治疗以监护呼吸功能。
使用抗病毒药物三氮唑核苷(病毒唑)可以影响病毒的繁殖能力,而加速患者康复,但仅严重感染的患者需使用三氮唑核苷。孕妇禁用三氮唑核苷,因为该药对胎儿有损害。
急性喉气管支气管炎
急性喉气管支气管炎是一种上呼吸道和下呼吸道的病毒性传染病,引起呼吸困难,特别是吸入空气困难(吸气性呼吸困难)。
急性喉气管支气管炎可能由多种病毒引起。在秋季,副流感病毒是导致本病的主要原因。在春冬两季,麻疹病毒和其他病毒例如呼吸道合胞病毒和流感病毒,也偶可导致本病。本病主要发生在6个月~3岁的儿童中,更小或更大的儿童中也偶有发生。由流感病毒引发的急性喉气管支气管炎特别严重,通常发生在3~7岁的儿童。急性喉气管支气管炎主要通过飞沫和接触被污染物体传播。
【症状和诊断】
急性喉气管支气管炎初期症状类似感冒。感染引起呼吸道粘膜水肿,使呼吸道变狭窄,导致呼吸困难。吸气特别困难,伴有犬吠样咳嗽和声音嘶哑,最初通常在夜间发生。呼吸困难会使患儿从睡眠中醒来。呼吸深且急促,半数以上的儿童有发热症状。患儿的病情在早上有所好转,但到晚上又会加重。病程通常持续3~4天。反复发作的急性喉气管支气管炎称为痉挛性喉气管支气管炎,但其通常也是由病毒感染开始的。医生根据本病的典型症状作出诊断。
【治疗】
症状轻微的患儿可在家休养。应使患儿舒适,多补充水分,由于疲劳和哭泣会加重病情故应让患儿很好地休息。家庭增湿装置(例如水雾喷雾器和加湿器)可以减轻上呼吸道的干燥,使呼吸变得轻松。浴室热水淋浴可使室内空气湿度很快增大。出现以下症状就应将患儿送医院住院治疗:呼吸困难持续或加重,心跳加快,疲劳,发绀或脱水。
在医院,血氧分压降低时应输氧。血中二氧化碳分压增高表明患儿可能出现呼吸衰竭。这时就需要使用呼吸机,通过插入呼吸道内的导管维持呼吸。
超声波喷雾器是一种不同于家庭增湿装置的仪器,它能产生微小水滴,并将其送到下呼吸道稀释粘稠的分泌物,有利于分泌物咳出。
扩张支气管的药物可以减轻患儿呼吸困难,例如可用肾上腺素通过超声波喷雾器吸入。对住院治疗的严重病例,治疗初期即可使用皮质类固醇,但是对这种方法尚存在争议。急性喉气管支气管炎患儿,只有在并发细菌感染时才需要使用抗生素。
毛细支气管炎
毛细支气管炎是一种呼吸道病毒性传染病。通常发生在婴幼儿中,引起呼吸困难特别是呼出空气困难(呼气性呼吸困难)。
多种病毒能够导致毛细支气管炎,例如呼吸道合胞病毒和副流感病毒。毛细支气管炎通常是流行性地发生,主要发生在18个月以下的婴儿,在6个月以内的婴儿中更为常见。1岁以内婴儿的发病率大约为11%。
【症状和诊断】
毛细支气管炎通常发生在上呼吸道感染以后。突然出现呼吸困难,特别是呼出空气困难,伴有呼吸急促、心率加快和干咳等症状。患儿会感到疲倦,呼吸很浅且无力。呕吐和饮水的减少会引起患儿脱水。医生根据以上症状可作出诊断。
【预后和治疗】
大多数患儿在家中3~5天即可康复。患病期间应经常补充水分。出现下列症状时,患儿即需住院治疗:呼吸困难加重、发绀、疲倦和脱水。如果患儿有心脏病或是免疫功能低下,则需立即住院治疗。在正规的治疗下,毛细支气管炎重症患儿的死亡率低于1%。
在医院,需要对血中氧和二氧化碳的浓度进行监测。可以使用氧气帐和面罩输氧。呼吸机对于帮助呼吸是十分必要的。超声波喷雾器可用以扩张呼吸道和稀释分泌物,还可进行静脉补液。对于早产儿或其他病情严重的患儿,可使用抗病毒药物病毒唑。
脊髓灰质炎
脊髓灰质炎是一种传染性极强,甚至是致命的病毒性传染病,能导致永久性的肌肉软弱、瘫痪和其他症状。
脊髓灰质炎病毒属肠道病毒,可通过食物经口传播,例如被感染者粪便污染的水。这种感染通过肠道传播到全身,其中脑和脊髓受损害最严重。
在20世纪早期,大部分的健康保护资源被专用于被脊髓灰质炎感染的病人。在工业化国家中,由于疫苗的广泛应用,脊髓灰质炎发病已经基本消灭。在有效地接种疫苗之前,脊髓灰质炎通常在夏、秋季流行。在发展中国家,病毒通过被人类粪便污染的供应水传播。5岁以下的儿童特别容易通过这种渠道被感染。
【症状和诊断】
脊髓灰质炎在幼儿中发病较轻微,在被感染后的3~5天开始出现症状,包括全身不适、轻微发热、头痛、咽喉痛和呕吐。患儿通常在24~72小时之内康复。
年长儿和成年人主要的病情相同。在感染后7~14天症状开始出现,包括发热、剧烈头痛、颈和背部僵硬,肌肉痛。有时皮肤的某一范围出现感觉异常和针刺样痛觉过敏。疾病可能不会继续发展,也可能出现某些肌肉无力或瘫痪。这与脑和脊髓受损害有关。患者可能出现吞咽困难,于吞咽唾液、食物和喝水时出现呛咳。有时液体会从鼻中流出,发声带有鼻音。
一般可根据上述症状诊断脊髓灰质炎。通过大便标本分离病毒或检测血液中的抗体水平可确定诊断。
【并发症】
脊髓灰质炎最严重的并发症是永久性瘫痪。虽然在100例病例中发生瘫痪的不到1例,然而永久性的一块或多块肌肉松弛无力则是常见的。呼吸中枢受损害者,导致胸肌松弛无力或瘫痪。在20世纪40年代和50年代的流行中,这种并发症导致了铁肺的使用,这是一种辅助呼吸的笨重金属装置。现在,脊髓灰质炎导致的死亡已很少见。
有的患者在患脊髓灰质炎后20~30年出现进一步的并发症。这种脊髓灰质炎后综合征包括进行性肌肉松弛无力,通常导致残废。
【预防和治疗】
脊髓灰质炎疫苗用于儿童计划免疫。两种疫苗是有效的:注射用的灭活疫苗和口服用的活疫苗,口服活疫苗能带来更好的免疫能力,因而被广泛应用。然而,在极少的病例中,活疫苗能导致脊髓灰质炎,特别是免疫系统受损的人。因此,活疫苗不能用于免疫系统受损的人和与之有密切接触的人,因为活疫苗在接种后某个时候将随大便排泄出来。
由于美国脊髓灰质炎的发病率很低,故对超过18周岁者已不作常规首次接种;但从未接受过免疫,并将要到脊髓灰质炎仍存在的地方旅行者仍应接种。
脊髓灰质炎不能治愈,抗病毒的药物也不能对疾病产生影响。然而,对呼吸肌麻痹者,必要时可使用呼吸机。
