继发性高血压发生的原因和机制比较清楚,主要决定于原发疾病。
1.肾性高血压 肾疾患时出现的高血压谓之肾性高血压(renal hypertension),为继发性高血压中最常见者,发病的主要机制为:
(1)RAS激活:见于各种原因所致的肾动脉狭窄或阻塞时,例如肾动脉粥样硬化(多见于男性老年人)、肾动脉纤维增生性病变(fibroplsatic disease,多见于中青年)和肾动脉先天性发育不良(见于儿童)等。由于肾脏缺血促进肾素分泌,激活了RAS并进而引起高血压。其主要依据是:①手术缩窄犬一侧肾动脉后,与血压升高的同时,手术侧肾静脉血中肾素明显高于对侧,且近球小体中含肾素颗粒也明显增加;解除狭窄后,随着肾素含量的下降血压下降血压也降低;②用血管肾张素转换酶抑制剂可使血压下降;③大部分本类高血压患者血浆中的肾素活性增高。RAS在活性增高的升压机制主要是使血管收缩,使外周阻力增加。
(2)肾排水、排钠能力减弱或丧失:多见于急性或慢性肾实质广泛性病变时(如急性或慢性肾炎、肾盂肾炎、多囊肾等),由于大量肾单位丧失了排水、排钠能力,而剩余肾单位又不能充分代偿,结果导致钠水潴留、血容量增加和心输出量增大,产生高血压。此时血管外周阻力可正常甚至低于正常。采取利尿措施以减少血容量可有效地降低血压。
(3)肾减压物质生成减少:肾不但分泌加压物质,肾髓质间质细胞还分泌多种减压物质,如前列腺素E2(PGE2)和具有抗高血压作用脂质等物质。这些物质都具有排、扩血管和降低交感神经活性的作用,和RAS既互相对抗又维持着平衡。
现证明这些特质的消长与高血压的发生有密切关系,例如:①肾髓质乳头移植,可防止肾实质性高血压的发展,但移植肾皮质则无此作用:②在钠负荷的情况下,切除肾髓质可很快发生高血压,但不切除髓质则不易发生。所以当肾髓质受到破坏或其间质细胞产生减压物质减少(或被抑制)时,由于RAS与减压物质失去平衡,即可引起血压升高。
上述三种机制,在肾性高血压发病中的作用因肾疾患的种类、部位和程度不同而异。例如:肾血管疾患时以第一种机制为主。肾实质性病变尤其是伴有肾功能不全者以第二种机制为主;肾髓质破坏时则有第三种机制参与;但在慢性肾疾患时,由于病变性质和部位的复杂,三种机制常同时参与作用。
2.内分泌性高血压由内分泌紊乱引起的高血压谓之内分泌性高血压(endocrinic hypertension),主要见于:
(1)嗜铬细胞瘤:嗜铬细胞瘤(pheochromocytoma)多发生于肾上腺髓质。由于嗜铬瘤细胞大量分泌和释放去甲肾腺素和肾上腺素,使小血管收缩和心输出量增加,故可导致血压升高。这种血压升高多为阵发性的,即当缺氧、麻醉、肌肉活动、性活动或肾上腺部位受剌激时,就可激发瘤细胞释放这些物质而血压突然升高,并多伴有心悸、出汗、烦躁、头痛、胸前区痛和血糖升高等临床表现;当血中此类物质含量降低时,血压也随之下降。但也有少数患者血压呈持续性升高。应用α-肾上腺体拮抗剂可使血压恢复正常,用β肾上腺素受体拮抗剂可有效地控制心输出量增加和其它临床表现。
(2)原发性醛固酮增多症:原发性醛固酮增多症(primary aldosteronism),多见于肾上腺皮质球状带肿瘤或双侧肾上腺皮质增生时。血压升高主要是由于醛固酮分泌过多导致血容量和心输出量的增加。血容量增加可抑制肾近球小体细胞的肾素分泌,故血浆肾素低于正常,此和继发性醛固酮增多症有些不同(后者肾素活性升高)。另外,由于醛固酮促进肾曲小管的Na+-K+交换使排钾增加,故常导致低钾血症。
(3)皮质醇增多症;皮质醇增多症(hypercortionlism)是由于肾上腺皮质分泌过量的糖皮质激素(主要是皮质醇)所致。该症如由肾上腺皮质肿瘤所引起,称为Cushing综合征;本症约有80%伴有高血压。血压升高的主要机制是:糖皮质激素可①促进的潴留和增加血浆容量;②剌激肾素的合成,激活RAS;③加强血管对加压物质(如去甲肾上腺素)的加压反应。如果伴有盐皮质激素(脱氧皮质酮、醛固酮)增加时,则更使钠水潴留加重。
(4)肾上腺某些酶的先天性缺陷:常见的是11-β羟化酶和17-α羟化酶的缺乏。当前一种酶缺乏时,皮质醇生成减少,反馈性地促进ACTH分泌增加,使脱氧皮质酮(DOC)生成增多,结果是钠水潴留、血压升高;同时因17-羟孕烯醇酮增多,使雄性激素的生成也增多,故女性患者常出理男性化。当后一种酶缺乏时,因17-羟孕烯醇酮的减少,不但反馈性地促进ACTH分泌增加,从而引起高血压,并且雄性激素生成也减少,故男性患者出现女性化(图12-8)。
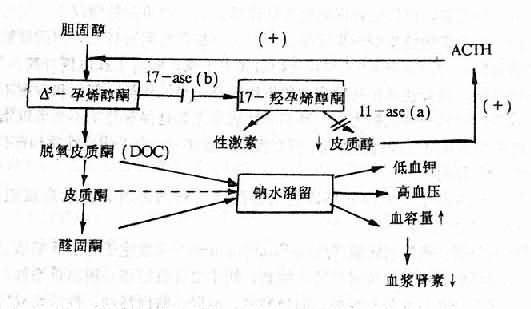
图12-8 11-β羟化酶(11-ase)和17-α 羟化酶(17-ase)缺乏时发生高血压机理示意图,
11-ase(a)示11-β羟化酸缺乏影响部位;
17-ase(b)示17-α羟化酶缺乏影响部位;(+)反馈性兴奋
3.妊娠高血压妊娠期发生和发展起来的高血压谓之妊娠高血压(pregenancy-induced hypertension)。由于正常妊娠期的血压较未妊娠时低,故判断妊娠高血压的血压水平也应较一般的诊断标准低。在妊娠4~6个月时舒张压超过10.7kPa(80mmHg)或妊娠7~9个月时超过11.3kPa(85mmHg)时,或者高于妊娠早期4.00/2.00kPa(30/15mmHg)时,即可视为高血压。包括①先兆子痫高血压(又称妊娠中毒性高血压);②慢性高血压,多来源于原发性或肾性高血压;和③子痫前合并慢性高血压。
先兆子痫高血压(preeclamptic hypertension)是妊娠期特发的高血压,多发生在妊娠的后期,伴有蛋白尿和/或水肿。主要是由于胎盘组织供血绝对减少(因血液循环障碍)和/或相对减少(因胎盘组织增大)从而导致胎盘缺血的结果。此时,①缺血的胎盘可产生较多的肾素和血管紧张素类物质(患者子宫和胎盘中含量较正常妊娠者高);②胎盘组织产生的抗RAS的减压物质减少。正常妊娠的胎盘所产生的减压物质(如前列腺素)能和RAS保持对抗性的动态平衡,从而抵消RAS的加压效应。先兆子痫高血压时,因胎盘减压物质产生减少,故可使两者失去平衡;③可产生和释放组织因子(凝血因子Ⅲ)而引起DIC,当肾小球微血管中出现DIC时,可导致小球滤过率严重减少而发生水潴留。
4.主动脉狭窄引起的高血压高血压可由于主动脉狭窄所引起。例如可见于先天性主动脉狭窄(coarctation of aorta)。此时,心脏收缩代偿性加强,而射出的血液又不能顺利通过狭窄部,致使大量血液蓄积在容量有限的狭窄部近心端的主动脉及其分支中,因而使狭窄部近心端的上肢以上的动脉血压升高,而下肢血压不高;尤其当运动时,由于心输出量的增加,可使其收缩压突然升高,此外,曾有人提出主动脉缩窄时,起源于缩窄部远心端的肾动脉可能因血灌流不足而引起肾缺血,从而促使肾素的分泌增多,但尚无有力的根据。
5.收缩期高血压 凡收缩压≥21.3kPa(≥160mmHg)而舒张压<12.7kPa(<95mmHg)者,则可定为收缩期高血压。单纯收缩期高血压在老年人最常见,尤其超过55岁的妇女。这是由于动脉硬化(主要是粥样硬化)使大动脉顺应性降低所致;主要表现是脉压增宽,左室射血速率和心脏指数降低,总血管外周阻力增高。少数收缩期高血压继发于主动脉瓣关闭不全、严重贫血和甲状腺机能亢进时,主要表现是左室射血速率和心脏指数增高,但总血管外周阻力正常。
总之,①继发性高血压发生的原因和机制比较简单,最先多是由于某个参与调压机制的环节(如肾、肾上腺或垂体)发生障碍的结果;②由于各种调压机制之间常是相互联系着,在高血压的发生中,一个加压机制的激活,常可导致另一个加压机制的激活(如交感神经兴奋→肾素分泌↑→血管紧张素↑)或者通过负反馈作用,一个加压机制的激活又对另一个加压机制起着抑制作用(如盐皮质激素↑→血容量↑→肾素↓);这样,继发性高血压一旦发生后,其发展过程又表现出一定的复杂性;③一般认为,不管引起继发性高血压的始动机制如何,肾对钠水排泄能力的降低,是维持各种继发性高血压的重要机制,故利尿,排钠对不同种类的继发性高血压都有明显的降压效果。
