引起慢性肾功能衰竭的疾病,以慢性肾小球肾炎为最常见,约占50~60%。肾小动脉硬化症、慢性肾盂肾炎以及全身性红斑狼疮等也是较为常见的原因。其他如肾结核、糖尿病性肾小球硬化症、多囊肾、肾脏发育不全,以及结石、肿瘤、前列腺肥大等引起的尿道梗阻也可导致慢性肾功能衰竭。在发生慢性肾功能衰竭之前,由于各种慢性肾脏疾病可分别引起以肾小球或肾小管损害为主的病变,故在临床上可出现不同的症状和体征。但是在各种慢性肾脏疾病的晚期,由于大量肾单位的破坏和功能的丧失却可出现相同的后果,即残存肾单位过少所致的肾功能衰竭。因此慢性肾功能衰竭是各种慢性肾脏疾病最后的共同结局。由于肾脏有强大的储备代偿功能,故慢性肾功能衰竭的发展过程可以随着肾脏受损的逐步加重而分为下列四个时期。
第一期——肾脏储备功能降低期在较轻度或中度肾脏受损时,未受损的肾单位尚能代偿已受损的肾单位的功能。故在一般情况下肾脏泌尿功能基本正常。机体内环境尚能维持在稳定状态,内生性肌酐清除率仍在正常值的30%以上,血液生化指标无明显改变,也无临床症状。但在应激剌激作用下,如钠、水负荷突然增大或发生感染等时,可出现内环境紊乱。
第二期——肾脏功能不全期由于肾脏进一步受损,肾脏储备功能明显降低,故肾脏已不能维持机体内环境的稳定。内生性肌酐清除率下降至正常值的25~30%。有中度氮质血症和贫血,肾脏浓缩功能减退,常有夜尿和多尿,一般临床症状很轻,但在感染、手术及脱水等情况下,肾功能即明显恶化,临床症状加重。
第三期——肾功能衰竭期 肾脏内生性肌酐清除率下降至正常值的20~25%,有较重的氮质血症,血液非蛋白氮多在60mg%以上。一般有酸中毒、高磷血症、低钙血症,也可出现轻度高钾血症。肾脏浓缩及稀释功能均有障碍,易发生低钠血症和水中毒,贫血严重。有头痛,恶心,呕吐和全身乏力等症状。临床称为氮质血症期或尿毒症前期。
第四期——尿毒症期为慢性肾功能衰竭的晚期。内生性肌酐清除率下降至正常值的20%以下。血液非蛋白氮在80~100mg%或更高。毒性物质在体内的积聚明显增多,有明显的水、电解质和酸碱平衡紊乱及多种器管功能衰竭。临床不有一系列尿毒症症状即自体中毒的症状出现。图14-2表示内生性肌酐清除率(基本上代表GFR)和临床表现的关系。由此可见,肾功能衰竭的临床表现和GFR的减少有密切关系。
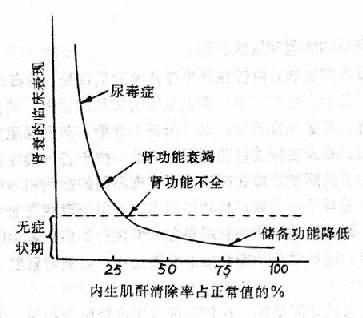
图14-2 慢性肾功能衰竭的临床表现与肾功能的关系
有关慢性肾功能衰竭的发病机制,一般采用完整的肾单位学说(intactnephron hypothesis)来解释。此学说认为:虽然引起慢性肾损害的原始病因各不相同,但是最终都会造成病变肾单位的功能丧失,肾只能只能由未受损的残存肾单位来承担。丧失肾功能的肾单位越多,残存的完整肾单位就越少;最后,当残存的肾单位少到不能维持正常的泌尿功能时,内环境就开始发生紊乱,亦即慢性肾功能衰竭开始发生发展。
Bricker在七十年代提出的矫枉失衡假说(trade-off hypothesis)可以认为是对完整肾单位学说的一个补充。根据动物实验和临床研究的结果,Bricker指出,当肾单位和GFR进行性减少以致某一溶质(例如某一电解质)的滤过减少时,作为一种适应性反应,血液中一种相应的抑制物(例如某一激素)就会抑制残存肾单位肾小管对该溶质的重吸收,从而使该溶质随尿排出不致减少而在血浆中的水平也不致升高。可见,这种适应性反应有稳定内环境的作用。随着肾单位和GFR的进一步减少,该溶质的滤过也进一步减少。此时,尽管血浆中抑制物仍起抑制作用,但因残存肾单位过少,故不能维持该溶质的排出,结果是溶质在血浆中的浓度升高,即内环境发生紊乱。该溶质浓度的升高又可使血浆中的抑制物也随之增多,而此时抑制物的增多,非但不能促进溶质的排泄而有助于机体内环境恒定性的维持,反而可以作用于其他器管而起不良影响,从而使内环境的紊乱进一步加剧。
下文在论述慢性肾功能衰竭者钙、磷代谢障碍时,将对矫枉失衡假说作具体的解释。
